Anestezjolog – lekarz, który zajmuje się znieczulaniem (zniesienie bólu) w czasie operacji. W dniu poprzedzającym operację albo rano w dniu operacji lekarz anestezjolog przeprowadza z pacjentką rozmowę, podczas której objaśnia przebieg i skutki znieczulenia. Można wtedy zadawać pytania i uzyskać wyjaśnienia na temat rodzaju znieczulenia, jego sposobu działania, skutków ubocznych itd. Anestezjolog jest obecny przez cały czas trwania operacji: na początku wykonuje znieczulenie, a następnie stale kontroluje stan pacjentki, dbając o jej bezpieczeństwo.
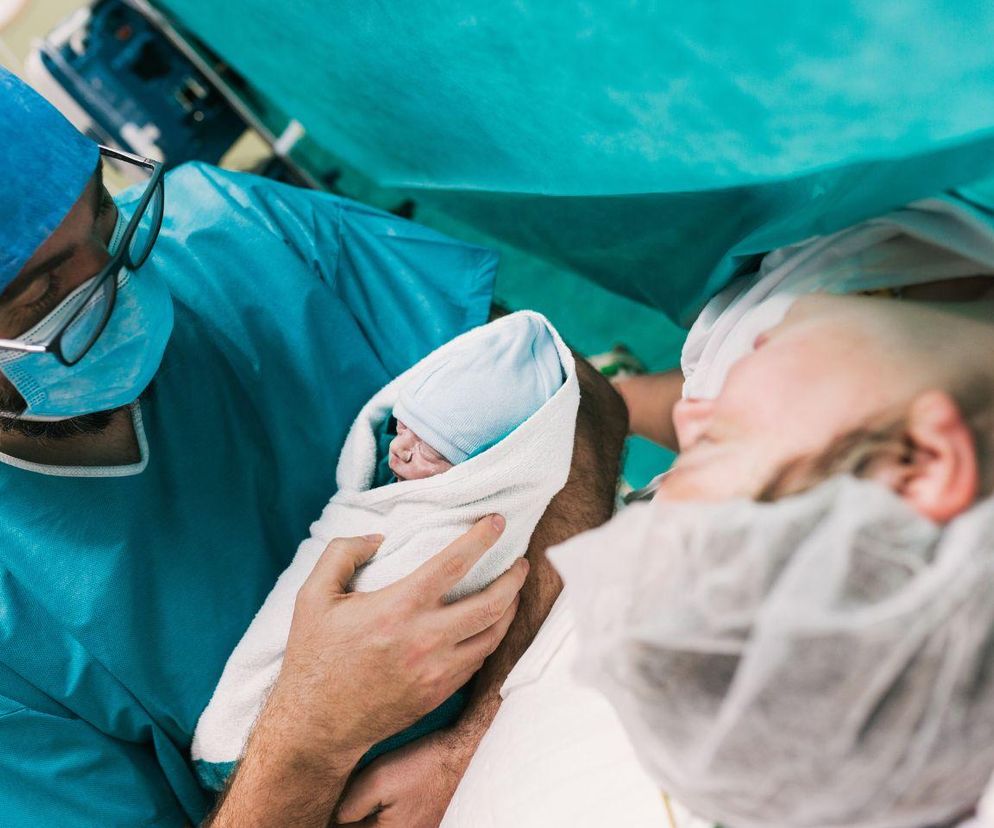
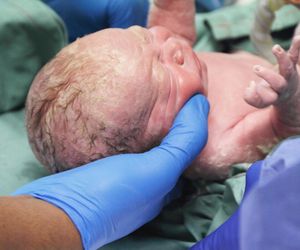
Cesarskie cięcie – poród drogą zabiegu chirurgicznego polegającego na przecięciu i otwarciu powłok macicy i wydobyciu płodu. Najczęstszymi wskazaniami do cesarskiego cięcia są: zaburzenia tętna płodu, zakażenie wewnątrzmaciczne, zahamowanie postępów porodu, krwotok spowodowany przedwczesnym oddzieleniem się łożyska lub łożyskiem przodującym, pęknięcie lub ryzyko pęknięcia blizny po poprzednim cesarskim cięciu, a także wykryte choroby płodu, np. wady serca.
Cewnik Foleya – narzędzie urologiczne (przypomina lateksową rurkę zakończoną balonikiem), stosowane do odprowadzania moczu z pęcherza moczowego w sytuacjach, kiedy jego naturalny odpływ jest utrudniony. Zawsze jest zakładany przed zabiegiem cesarki i wyjmowany kilkanaście godzin po zakończeniu operacji.
Cesarki na życzenie formalnie nie ma, ale czasami lekarz może się na nią zgodzić, gdy kobieta bardzo boi się porodu. W szpitalu prywatnym taki poród kosztuje od 6 tys. zł.
Cięcie drogą pochwową – polega na łukowatym nacięciu przedniej ściany pochwy, odsunięciu pęcherza moczowego ku górze i rozcięciu przedniej ściany macicy, by móc wydobyć dziecko. Obecnie jest wykonywane bardzo rzadko – tylko wtedy, gdy zagrożone jest życie matki. Bywa konieczne, gdy podczas porodu siłami natury wystąpią komplikacje (np. zanikła akcja skurczowa macicy i poród nie postępuje), a na przeprowadzenie klasycznego cesarskiego cięcia jest już za późno, bo główka dziecka znajduje się w dole kanału rodnego.
Cięcie klasyczne – nacięcie wykonywane jest pionowo, na środku brzucha: od pępka do spojenia łonowego. Obecnie wykonywane bardzo rzadko – wtedy, gdy trzeba szybko wydobyć dziecko albo gdy cięcie poprzeczne jest niemożliwe, bo kobieta ma mięśniaki. Także w przypadku dużej tuszy rodzącej lekarz może wybrać cięcie pionowe. Taki sposób cięcia wiąże się z obfitszym krwawieniem i trudniejszym gojeniem się rany niż w przypadku cięcia poprzecznego, poza tym pozostawia widoczną bliznę na brzuchu. W przypadku cięcia klasycznego kolejny poród również musi być operacyjny, a cięcie wykonuje się w tym samym miejscu (wycina się starą bliznę).
„Cięcie na jodynę” – żargonowe określenie cesarskiego cięcia wykonywanego w sytuacji nagłej. Stosuje się wówczas znieczulenie ogólne, brzuch rodzącej odkaża się jodyną – od podjęcia decyzji do wydobycia dziecka mija zaledwie kilka minut.
Cięcie poprzeczne – polega na poziomym przecięciu brzucha nad linią włosów łonowych, na długości ok. 15 cm. Mięśnie brzucha zostają rozsunięte na boki, a macica rozcięta na jej dolnym odcinku, tuż nad pęcherzem moczowym. Takie cięcie przeprowadza się zwykle wtedy, gdy operacja jest zaplanowana. Cięcie poprzeczne można wykonać różnymi technikami: Pfannenstiela, Cohena lub Mizgav-Ladach.
- W Polsce cięcie wykonuje się najczęściej techniką Pfannenstiela – nacina się skórę, otrzewną i mięsień macicy, po czym wszystkie warstwy po kolei się zszywa.
- Technikę Cohena uważa się za najprostszą i najkorzystniejszą: lekarz nacina skórę poprzecznie nad spojeniem łonowym, przy otwieraniu kolejnych warstw powłok posługuje się bardziej palcami niż nożem i nożyczkami. W tej metodzie nie zszywa się otrzewnej ani mięśni brzucha, a więc jest mniej szwów i krótszy czas operacji.
- Także w technice Misgav-Ladach stosuje się mało cięć i szwów – większość warstw otwiera się „na tępo”, nie zszywa się wszystkich warstw macicy, tylko jedną. Dzięki temu mniejsza jest utrata krwi i kobieta odczuwa mniejszy ból po operacji.
Podczas przecinania powłok brzusznych kobieta czuje, jakby rozpinano zamek błyskawiczny. Wyjmowanie dziecka daje odczucie lekkiego szarpnięcia, ciągnięcia.
Dren (inaczej: sączek) – cienka rurka umieszczana jednym końcem w ranie po cesarskim cięciu, służąca do odprowadzania z niej wydzielin: ropy i płynów ustrojowych. Dren nie jest zakładany zawsze – robi się tak w przypadku, gdy istnieje zwiększone ryzyko stanu zapalnego.
Elektywne cięcie cesarskie – takim terminem lekarze położnicy nazywają cesarskie cięcie, które jest zaplanowane z wyprzedzeniem. Można się wówczas do niego dobrze przygotować, włącznie z wyznaczeniem dokładnej daty operacji. Najczęściej elektywne cięcie cesarskie przeprowadza się około 39. tygodnia ciąży. Wskazaniami do niego są m.in.: łożysko przodujące (czyli zasłaniające ujście szyjki macicy), nieprawidłowe ułożenie dziecka (zwłaszcza poprzeczne), dwa (lub więcej) cesarskie cięcia w wywiadzie położniczym oraz choroby matki, np. wady serca, choroby siatkówki, wysokie ciśnienie, zagrożenie rzucawką, zakażenie w obrębie dróg rodnych.
Formularz świadomej zgody na operacyjne rozwiązanie ciąży – dokument, który kobieta rodząca podpisuje przed zabiegiem cięcia cesarskiego. Są w nim wymienione wskazania do operacji, proponowana metoda jej wykonania, następstwa, możliwe powikłania, rokowania itp. Formularz świadomej zgody powinien być dokładnie wypełniony, a wątpliwości omówione z rodzącą kobietą (w sytuacjach nagłych nie zawsze jest to możliwe).
Operator – lekarz położnik przeprowadzający operację cesarskiego cięcia. Oprócz niego na sali jest obecny jeszcze jeden położnik, który pełni rolę asystenta lekarza operatora. Czynności operatora pacjentka nie widzi, bo nad jej klatką piersiową zostanie rozstawiony parawan.
Powikłania po cesarskim cięciu – choć obecnie operacja ta jest o wiele bezpieczniejsza niż kiedyś, wciąż wiąże się z ryzykiem krwotoku, zakażenia i zakrzepicy żył głębokich. Zwiększa też prawdopodobieństwo, że także kolejny poród będzie operacyjny. W kolejnych ciążach większe będzie ryzyko problemów z łożyskiem i pęknięcia macicy. Jak każda operacja, sprzyja powstawaniu zrostów.
Rana pooperacyjna – poziome (najczęściej) nacięcie skóry w dolnej części brzucha, na granicy owłosienia łonowego. Zazwyczaj ma 10–15 cm długości i 2 mm szerokości, jednak jej rozmiar zależy od wielu czynników, między innymi od tuszy pacjentki, rozmiarów dziecka, jego położenia itp. Początkowo skóra wokół rany będzie zaczerwieniona, z czasem jednak zblednie, a po kilku miesiącach stanie się ledwie widoczna.
Szwy pooperacyjne – podczas operacji zakładane są zazwyczaj (w zależności od zastosowanej techniki) szwy wewnętrzne i zewnętrzne. Te zewnętrzne najczęściej są nierozpuszczalne i zdejmuje się je po upływie 7–8 dni od porodu. Szwy wewnętrzne (śródskórne) – jeśli są rozpuszczalne – wchłaniają się zazwyczaj po około 3–5 tygodniach. Jednak zdarzają się i takie przypadki, że wchłanialne szwy nie rozpuszczają się wcale i trzeba je również zdejmować. Poza tym warto wiedzieć, że nie zawsze do szwów śródskórnych stosuje się nici rozpuszczalne.
Wenflon – inaczej kaniula – to plastikowa rurka zakończona igłą ze specjalnym portem, która służy do dożylnego podawania leków lub płynów fizjologicznych. Wenflon zakłada się zwykle po przybyciu na salę operacyjną – pielęgniarka wkłuwa go w żyłę na zewnętrznej stronie dłoni. Zakłada się go również do porodów siłami natury.
Uruchomienie po operacji – bardzo ważny element rekonwalescencji, który polega na tym, aby pacjentka jak najwcześniej po operacji zaczęła chodzić. Ruch chroni przed zakrzepami w żyłach miednicy i nóg oraz zapobiega powstawaniu zrostów.
Wybudzanie – etap niezbędny po zastosowaniu znieczulenia ogólnego: pacjentka trafia na salę wybudzeniową, w której jest obserwowana aż do czasu pełnego wybudzenia się z narkozy (trwa to około 1–2 godzin). Pobyt na sali wybudzeniowej jest obowiązkowy, nadzór nad pacjentką sprawują tam pielęgniarki anestezjologiczne i lekarze anestezjolodzy.
Znieczulenie ogólne – często nazywane narkozą, polega na wprowadzeniu pacjentki w stan podobny do bardzo głębokiego snu. W czasie działania znieczulenia kobieta nie odczuwa bólu, nic nie widzi ani nie słyszy. Znieczulenie następuje zwykle po dożylnym wstrzyknięciu leków nasennych i przeciwbólowych lub po nabraniu kilku głębokich wdechów gazu usypiającego z plastikowej maseczki przyłożonej przez anestezjologa do twarzy pacjentki. Znieczulenie ogólne przy cesarskim cięciu jest stosowane wówczas, gdy jest mało czasu, bo operację trzeba wykonać z przyczyn nagłych. Działa ono bardzo szybko: od momentu podania środka nasennego do zaśnięcia mija około minuty.
Znieczulenie przewodowe – znieczulenie miejscowe (od piersi w dół), podczas którego pacjentka cały czas jest przytomna, zachowuje świadomość i sama oddycha. Jest ono dla matki i dziecka zdecydowanie korzystniejsze niż znieczulenie ogólne. Do cesarskiego cięcia stosuje się dwa rodzaje znieczuleń przewodowych: podpajęczynówkowe i zewnątrzoponowe.
W znieczuleniu zewnątrzoponowym lek podaje się do tzw. przestrzeni zewnątrzoponowej kręgosłupa, w pobliże nerwów przewodzących ból, które przebiegają przez tę przestrzeń. Lek wstrzykuje się przez cienki polietylenowy cewnik (rurkę) o średnicy około 1 mm, którego końcówka tkwi w przestrzeni zewnątrzoponowej. Znieczulenie zaczyna działać 15–20 minut po podaniu. Przeciwwskazaniami do tego znieczulenia są: zmiany zwyrodnieniowe lędźwiowego odcinka kręgosłupa, zaburzenia krzepliwości krwi, otyłość.
W znieczuleniu podpajęczynówkowym lek podaje się nieco głębiej – do przestrzeni podpajęczynówkowej znajdującej się w środku kręgosłupa (w pobliżu rdzenia kręgowego). Lek, przedostając się do rdzenia kręgowego, znieczula go – przekazywanie bólu przez rdzeń zostaje zablokowane. Znieczulenie działa natychmiast po podaniu, można je stosować do cięć cesarskich pilnych i planowych. Przy cesarskim cięciu działa zwykle około czterech godzin. W obszarze znieczulonym pacjentka nie czuje nic: nie ma czucia dotyku, czucia temperatury, a zwłaszcza nie odczuwa jakiegokolwiek bólu. Nogi są jakby zdrętwiałe, nie można nimi poruszać, odczuwa się w nich przyjemne ciepło.
Zrosty pooperacyjne – jedno z najczęstszych powikłań po operacjach chirurgicznych, także po cesarskim cięciu. Zrosty to nieprawidłowe połączenia pomiędzy tkankami i narządami wewnętrznymi, powstałe wskutek podrażnień otrzewnej, do których dochodzi podczas normalnych czynności wykonywanych w trakcie zabiegu operacyjnego. Zrosty po cięciu cesarskim mogą powstawać np. pomiędzy macicą i wewnętrzną stroną ściany brzucha. Wskutek powstania zrostów zwykle pojawiają się bardzo silne bóle brzucha. Oprócz bólu niekiedy może dojść do poważniejszych powikłań, np. kłopotów z płodnością (jeśli zrosty pojawiły się w obrębie macicy lub jajowodów), zwężenia jelita, a nawet niedrożności jelit. Ryzyko powstania zrostów można zmniejszyć, stosując podczas operacji specjalne środki przeciwzrostowe (żele, membrany).
miesięcznik "M jak mama"